Menschen sind in ihrer Umwelt täglich radioaktiver Strahlenbelastung ausgesetzt, sei es aus dem Weltraum, radioaktiven Stoffen aus der Luft und aus dem Boden oder durch medizinische Eingriffe. In der Schweiz herrscht eine gesamte natürliche Strahlenexposition von circa 2,7 Millisievert (mSv) im Jahr (Strahlenschutz in der Radiologie, o. J.). Diese Zahl ist in anderen Ländern deutlich höher. Natürliche Strahlenbelastung kommt vor allem aus unserer Umwelt, beispielsweise von der Sonne, von der Erde in Form von Uran und von Radon aus der Luft, aber auch zunehmend aus medizinischen Untersuchungen. Mit Letzteren sind insbesondere Röntgen und CT-Untersuchungen gemeint, die in den vergangenen Jahren deutlich an Anwendung zugenommen haben.
Das Strahlenspektrum
Strahlen werden in verschiedene Wellenlängen (Frequenzbereiche) unterteilt. Je höher die Frequenz, desto energiereicher und somit schädlicher ist die Art von Strahlung für den Menschen. Im Gegensatz zur nichtionisierenden Strahlung reicht bei der ionisierenden Strahlung die Energie der Strahlung aus, um Atome oder Moleküle in einen elektrisch geladenen Zustand zu versetzen, das heißt zu ionisieren. Es gilt im Allgemeinen, ionisierende Strahlung möglichst zu vermeiden. Ionisierende Strahlung wird zum Beispiel durch die ultraviolette Strahlung (UV-Strahlung) der Sonne emittiert, aber auch durch den Zerfall von radioaktiven Stoffen wie Radon und Uran. Hingegen emittieren Mobiltelefone oder Mikrowellen nur Strahlen im niedrigen Frequenzbereich.
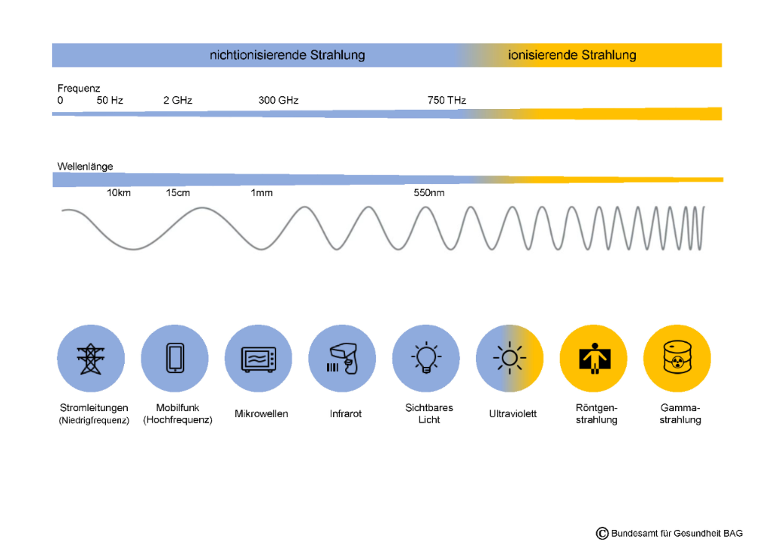
In der Medizin kommt Strahlenexposition hauptsächlich im diagnostischen Bereich vor, zum Beispiel bei Röntgen-, CT-, und Kontrastmitteluntersuchungen. Ein Röntgenbild einer Hand oder eines Kniegelenks beinhaltet vergleichsweise die geringste Strahlendosis – vergleichbar mit 1,5 Tagen natürlicher Strahlenexposition aus der Umwelt. Ein Röntgen des Brustkorbes beinhaltet hingegen 3 Tage natürliche Strahlenexposition. Ein CT des Bauch- und Beckenraumes beinhaltet eine Strahlendosis vergleichbar mit 4,5 Jahren natürlicher Strahlenexposition. MRT und Ultraschalluntersuchungen gelten als strahlenfrei und werden somit, wenn möglich, angewendet. Wenn doch ein Röntgen oder eine CT-Untersuchung indiziert ist, werden die Vor- und Nachteile dieser Untersuchung zuerst sorgfältig erwogen. Es gilt der Grundsatz: so viel Strahlung wie nötig, aber so wenig wie möglich.
Wirkung auf die Gesundheit
Ionisierende Strahlung vermag durch ihre hohe Energie chemische Verbindungen aufzubrechen oder Atome und Moleküle zu ionisieren, was letztlich zu Zellschäden führen kann. Die DNA, also des Erbguts des Menschen, kann durch ionisierende Strahlung angegriffen werden. Eine geschädigte DNA ist nicht immer in der Lage, sich selber zu reparieren; es besteht die Gefahr, dass sie zur Entstehung von Krebs beiträgt oder diesen sogar auslöst (BAG, o. J.-c). Die Exposition durch ionisierende Strahlen erhöht somit das langfristige Krebsrisiko. Allerdings wird der Effekt von niedrigen Dosen von Strahlen, wie im Bereich der medizinischen Diagnostik und in Gebieten mit einer höheren natürlichen Strahlenexposition, kontrovers diskutiert (Strahlenschutz in der Radiologie, o. J.).
Durchschnittliche Strahlenexposition in der Schweiz
Die durchschnittliche Strahlenbelastung einer in der Schweiz lebenden Person beläuft sich auf circa 6 mSv im Jahr. Hiervon ist der Hauptteil durch Radon in Wohnräumen (ca. 3,3 mSv) und durch medizinische Bildgebung (ca. 1,5 mSv) bedingt. Der restliche Anteil kommt durch kosmische Strahlung, terrestrische Strahlung, natürliche Radioaktivität aus der Nahrung, Flugreisen, Zigaretten und der Industrie bzw. Forschung (BAG, o. J.-b) zustande.
Der Wert der durchschnittlichen Strahlenbelastung variiert jedoch von Mensch zu Mensch. Jemand, der an einem Ort mit hoher Radonkonzentration wohnt oder sich aufgrund einer Erkrankung einer CT-Untersuchung unterziehen musste, ist einer höheren Gesamtmenge an Strahlung ausgesetzt. Auch gibt es bestimmte Berufsgruppen, die deutlich stärker exponiert sind als die allgemeine Bevölkerung. Dazu gehören Berufe in der Medizin, Kerntechnik, Industrie und Gewerbe sowie im Bereich der Forschung und Entwicklung. Diese Berufsgruppen sind vermehrt künstlichen Strahlenquellen ausgesetzt. Arbeitsplätze mit hoher natürlicher Strahlung, wie z.B. terrestrische Strahlung, radioaktive Stoffe oder kosmische Strahlung, finden sich wiederum in Wasserwerken, im Bergbau und in Flugzeugen.
Strahlenschutz
In der Schweiz gelten im Bezug auf Strahlenschutz die Empfehlungen der Internationalen Strahlenschutzkommission (ICRP). Diese berufen sich auf 3 Grundprinzipien des Strahlenschutzes:
Prinzip der Rechtfertigung: Eine Tätigkeit, bei der Menschen oder die Umwelt schädlichen Strahlen ausgesetzt sind, darf nur ausgeübt werden, wenn sie sich nach Abwägen der damit verbundenen Vorteile und Gefahren rechtfertigen lässt.
Prinzip der Optimierung: Die Strahlenexposition der Bevölkerung soll so niedrig wie möglich gehalten werden. Hier kommt das ALARA-Prinzip („As Low As Reasonably Achievable“) zur Geltung. Beispielsweise bedeutet das in der Medizin, dass Untersuchungen mit Strahlenbelastung nicht in verschiedenen Spitälern wiederholt werden sollten und dass solche Untersuchungen zwingend einen diagnostischen oder therapeutischen Mehrwert haben müssen.
Dosisbegrenzung: Strahlendosen dürfen festgelegte Grenzwerte nicht überschreiten. Die Grenzwerte sind für die allgemeine Bevölkerung und für beruflich strahlenexponierte Personen unterschiedlich. In der Schweiz gilt für die allgemeine Bevölkerung ein Höchstwert von 1 mSv pro Jahr, für beruflich strahlenexponierte Personen 20 mSv pro Jahr. Bei medizinischen Untersuchungen und Eingriffen gelten allerdings individuelle Dosisgrenzen, da in der Regel der Nutzen der Strahlenexposition die Risiken überwiegt (BAG, o. J.-a).
Bild
https://www.bag.admin.ch/bag/de/home/gesund-leben/umwelt-und-gesundheit/strahlung-radioaktivitaet-schall/strahlung-gesundheit.html
Quellen
BAG, B. für G. (o. J.-a). Grundprinzipien im Strahlenschutz. Abgerufen 30. August 2023, von https://www.bag.admin.ch/bag/de/home/gesund-leben/umwelt-und-gesundheit/strahlung-radioaktivitaet-schall/strahlung-gesundheit/grundprinzipien-im-strahlenschutz.html
BAG, B. für G. (o. J.-b). Strahlenexposition der Schweizer Bevölkerung. Abgerufen 30. August 2023, von https://www.bag.admin.ch/bag/de/home/gesund-leben/umwelt-und-gesundheit/strahlung-radioaktivitaet-schall/strahlung-gesundheit/strahlenexposition-der-schweizer-bevoelkerung.html
BAG, B. für G. (o. J.-c). Strahlung, Radioaktivität & Schall. Abgerufen 30. August 2023, von https://www.bag.admin.ch/bag/de/home/gesund-leben/umwelt-und-gesundheit/strahlung-radioaktivitaet-schall.html
Strahlenschutz in der Radiologie. (o. J.). Kantonsspital St.Gallen. Abgerufen 30. August 2023, von https://www.kssg.ch/netzwerk-radiologie/leistungsangebot/strahlenschutz-der-radiologie

Dr. med. univ. Anemone Rutter
Assistenzärztin (MED4LIFE)

